سنجش تراکم استخوان
سنجش تراکم استخوان (Bone Density Testing) یکی از ابزارهای تشخیصی کلیدی است که در طب فیزیکی و توانبخشی به منظور ارزیابی سلامت استخوانها و پیشگیری از مشکلات جدی مانند شکستگی استخوان و پوکی استخوان (Osteoporosis) استفاده میشود. این آزمایش، به پزشکان و متخصصان توانبخشی کمک میکند تا وضعیت سلامت استخوانهای بیمار را درک کنند و برنامههای درمانی مناسبی برای تقویت آنها طراحی کنند. در این مقاله، به بررسی اهمیت سنجش تراکم استخوان، انواع روشهای مختلف آن و نقش آن در پیشگیری از آسیبهای استخوانی خواهیم پرداخت.
چرا سنجش تراکم استخوان اهمیت دارد؟
استخوانها از بافتهای سخت و مقاومی تشکیل شدهاند که از بدن در برابر آسیبهای فیزیکی محافظت میکنند. با این حال، تراکم استخوان با گذشت زمان و تحت تاثیر عواملی چون تغذیه نامناسب، عدم تحرک، ژنتیک، مصرف برخی داروها یا تغییرات هورمونی، کاهش مییابد. زمانی که تراکم استخوان کاهش مییابد، استخوانها ضعیف و شکننده میشوند و احتمال شکستگیها به طور چشمگیری افزایش مییابد. به همین دلیل، سنجش تراکم استخوان برای تشخیص بیماریهای استخوانی مانند پوکی استخوان (Osteoporosis) و پیشگیری از شکستگیها ضروری است. این آزمایش به ویژه در افراد مسن، کسانی که سابقه خانوادگی بیماریهای استخوانی دارند یا کسانی که به دلایل پزشکی داروهایی مصرف میکنند که ممکن است تراکم استخوان را کاهش دهند، اهمیت دارد.
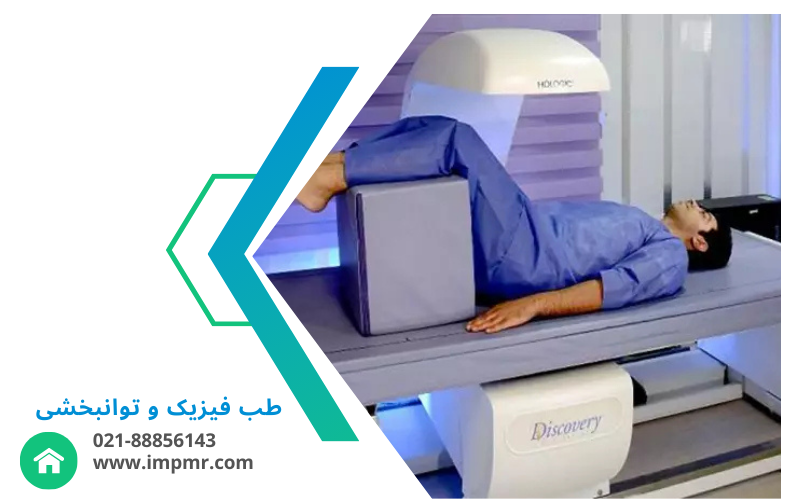
بیماری پوکی استخوان و خطرات آن
پوکی استخوان یک بیماری شایع است که در آن تراکم استخوان به حدی کاهش مییابد که استخوانها ضعیف و شکننده میشوند. این بیماری اغلب در مراحل اولیه هیچ علائم مشخصی ندارد و افراد ممکن است حتی از وجود آن بیخبر باشند تا زمانی که دچار شکستگی استخوان شوند. پوکی استخوان به ویژه در زنان پس از یائسگی و در افراد مسن بیشتر مشاهده میشود، اما میتواند در هر سنی رخ دهد. با توجه به اینکه شکستگیها به ویژه در نواحی ستون فقرات، مفصل ران و مچ دست در این بیماران شایع است، ارزیابی تراکم استخوان نقش حیاتی در پیشگیری از این حوادث ایفا میکند.
روشهای مختلف سنجش تراکم استخوان
برای ارزیابی دقیق تراکم استخوان، روشهای مختلفی وجود دارد که هر یک مزایا و معایب خاص خود را دارند. برخی از این روشها عبارتند از:
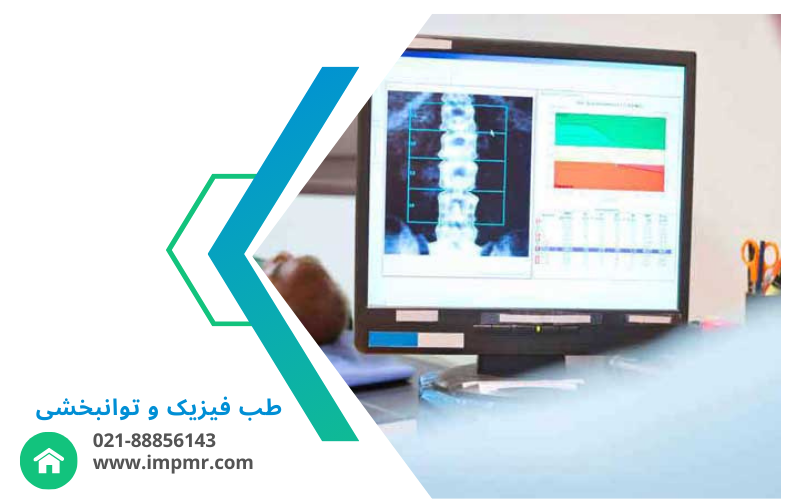
- DEXA (Dual-energy X-ray Absorptiometry): یکی از رایجترین و معتبرترین روشهای سنجش تراکم استخوان، DEXA است. در این روش از اشعه ایکس با انرژی دوگانه برای اندازهگیری میزان جذب اشعه توسط استخوانها استفاده میشود. این تکنیک معمولاً برای ارزیابی تراکم استخوان در نواحی ستون فقرات، مفصل ران و مچ دست انجام میشود. DEXA دقت بالایی در تشخیص مشکلات استخوانی دارد و میتواند خطر شکستگیهای آینده را پیشبینی کند. این روش غیرتهاجمی، سریع و با دقت بالا است و یکی از بهترین گزینهها برای بررسی وضعیت استخوانها در بیماران مبتلا به پوکی استخوان محسوب میشود.
- کوانتیتاتیو توموگرافی کامپیوتری (QCT): این روش از تصویربرداری سهبعدی برای اندازهگیری تراکم استخوان استفاده میکند. برخلاف DEXA که تصویری دو بعدی از استخوانها ارائه میدهد، QCT تصویری دقیقتر و سهبعدی ارائه میدهد که اطلاعات بیشتری درباره ساختار داخلی استخوان فراهم میکند. این روش معمولاً در بیمارانی که به دقت بیشتری نیاز دارند، به کار میرود.
- اسکن اولتراسونیک (Ultrasound): در این روش از امواج صوتی برای ارزیابی تراکم استخوان استفاده میشود. اسکن اولتراسونیک یک روش غیرتهاجمی و بدون اشعه است که معمولاً در نواحی مانند پاشنه پا یا مچ دست انجام میشود. این روش ممکن است دقت کمتری نسبت به DEXA داشته باشد، اما به عنوان یک ابزار اولیه و برای ارزیابی سریع وضعیت استخوانها در برخی از موارد به کار میرود.
- توموگرافی کامپیوتری با انرژی دوگانه (DECT): این روش که مشابه DEXA است، برای اندازهگیری دقیقتر تراکم استخوان به ویژه در بیماران مبتلا به شرایط خاص یا در مناطق خاص از بدن مانند ستون فقرات استفاده میشود. DECT میتواند نتایج دقیقی در مورد تفاوتهای تراکم استخوان در مناطق مختلف بدن ارائه دهد.
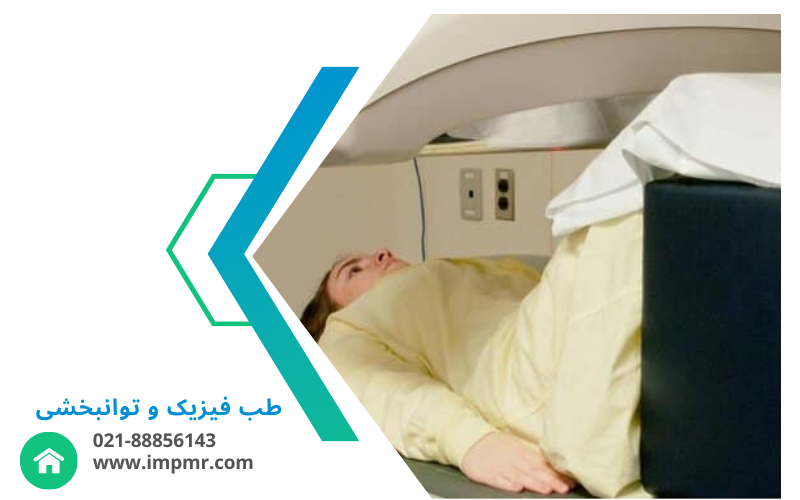
نقش سنجش تراکم استخوان در طب فیزیکی و توانبخشی
سنجش تراکم استخوان در طب فیزیکی و توانبخشی اهمیت بسیاری دارد، چرا که این آزمایش میتواند در تشخیص مشکلات استخوانی، پیشگیری از آسیبها و طراحی برنامههای درمانی مؤثر کمک کند. در افرادی که تراکم استخوان آنها کاهش یافته، علاوه بر استفاده از داروهای تقویتکننده استخوان، نیاز به انجام تمرینات فیزیکی خاص برای تقویت استخوانها، حفظ تحرک و کاهش خطر آسیبهای جدید وجود دارد.
افرادی که دچار کاهش تراکم استخوان هستند، معمولاً با مشکلاتی نظیر درد مزمن، کاهش تحرک، ضعف عضلانی و افزایش خطر سقوط و شکستگی مواجه میشوند. در این موارد، درمانهای فیزیکی میتواند به تقویت استخوانها، بهبود قدرت عضلات و افزایش انعطافپذیری مفاصل کمک کند. از طرفی، تمرینات فیزیکی هدفمند میتواند به پیشگیری از کاهش بیشتر تراکم استخوان و کاهش خطر شکستگیهای ناشی از ضعف استخوان کمک کند.
روشهای درمانی مکمل در توانبخشی
در کنار سنجش تراکم استخوان و داروهایی که برای درمان بیماریهای استخوانی تجویز میشود، طب فیزیکی نیز نقش مهمی در بازسازی و بهبود عملکرد استخوانها و مفاصل ایفا میکند. برخی از روشهای درمانی شامل:
- تمرینات تقویتی عضلات: تقویت عضلات اطراف استخوانها میتواند فشار وارده بر استخوانها را کاهش دهد و به افزایش استحکام استخوانها کمک کند.
- بهبود تعادل: یکی از بزرگترین خطرات برای افراد مبتلا به پوکی استخوان، سقوط و شکستگیهای ناشی از آن است. تمرینات بهبود تعادل میتواند خطر سقوط را کاهش دهد.
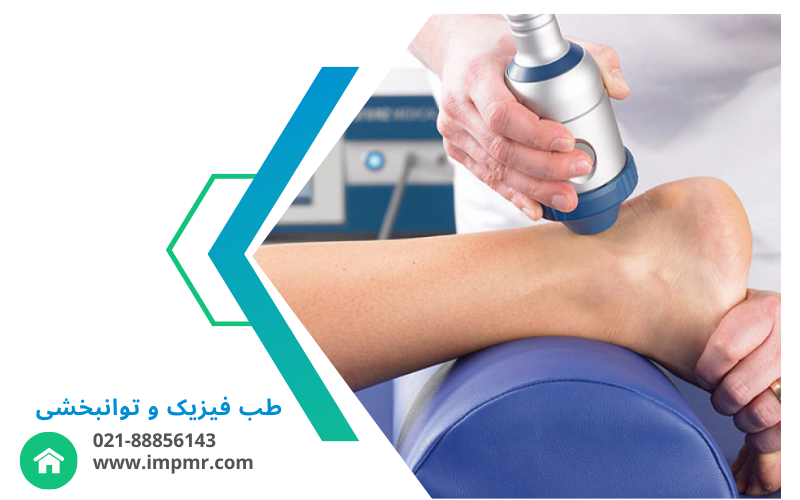
- الکتروتراپی و لیزر درمانی: این درمانها میتوانند به کاهش درد، بهبود گردش خون و تسریع فرآیند التیام بافتهای آسیبدیده کمک کنند.
سنجش تراکم استخوان ابزاری مهم و ضروری برای تشخیص بیماریهای استخوانی و پیشگیری از شکستگیهای ناشی از کاهش تراکم استخوان است. این روشهای تشخیصی، به ویژه در طب فیزیکی و توانبخشی، نقشی حیاتی در تعیین برنامههای درمانی برای تقویت استخوانها و بهبود کیفیت زندگی بیماران دارند. با ارزیابی دقیق تراکم استخوانها، میتوان خطر شکستگیها را کاهش داد و اقدامات پیشگیرانه را برای حفظ سلامت استخوانها انجام داد. انجام سنجش تراکم استخوان به طور منظم، به ویژه در افراد مسن و کسانی که در معرض خطر پوکی استخوان هستند، از اهمیت بالایی برخوردار است.